Capitolo del Manuale per operatori “Educare alla Salute e all’Assistenza”
Autori: Walter Ricciardi e Andrea Poscia
Indice del Capitolo
- IL CONTESTO EPIDEMIOLOGICO E CULTURALE
- INFORMAZIONE, PROMOZIONE E EDUCAZIONE ALLA SALUTE: DALLA PROSPETTIVA PROTETTIVA A QUELLA PREVENTIVA
- Dall’educazione sanitaria alla promozione della salute
- Educazione terapeutica
- ORIENTAMENTI ISTITUZIONALI SULL’EDUCAZIONE ALLA SALUTE E SULL’EDUCAZIONE TERAPEUTICA: LO STATO DELL’ARTE IN ITALIA
- Bibliografia
- Spazio discussione
IL CONTESTO EPIDEMIOLOGICO E CULTURALE
Come sottolinea Moises Naim ne “La fine del potere”, “[…] ciò che oggi distingue le nostre vite da quelle dei nostri antenati non sono gli strumenti che usiamo o le regole che governano le nostre società, ma il fatto che siamo di gran lunga più numerosi, viviamo più a lungo, abbiamo una salute migliore, siamo più colti ed istruiti, un numero enormemente più basso di noi è denutrito, disponiamo di più tempo e denaro per altre attività e, quando non siamo soddisfatti del luogo in cui viviamo, possiamo spostarci altrove: trasferirsi non è mai stato così facile ed economico” (Naim, 2013).
Questo complessivo miglioramento, testimoniato recentemente anche dai sostanziali progressi raggiunti a livello mondiale nei “millennium development goals” (United Nations, 2015), è particolarmente evidente nel nostro paese, anche se con alcune peculiarità, sia epidemiologiche che culturali.
L’Italia è uno dei paesi più longevi al mondo. Ad oggi, infatti, la speranza di vita alla nascita è intorno agli 83 anni (80,6 per gli uomini, 85,1 per le donne) (Istat, 2017) e le più recenti proiezioni ISTAT ci dicono che nel 2050 oltre il 34% degli Italiani avrà varcato la soglia dei 65 anni. Al mondo, pochi Paesi presentano un’aspettativa di vita alla nascita superiore alla nostra e, secondo i dati OCSE, solo Giappone e Germania hanno una percentuale di anziani superiore a quella dell’Italia (OCSE, 2017).
Ma non è stato sempre così. Tornando indietro nel tempo di oltre 150 anni, in Italia si viveva in media 10 anni di meno rispetto alla vicina Francia e 16-17 anni di meno rispetto alla Svezia. Ma negli anni successivi, la vita media dei cittadini italiani è cresciuta ad un ritmo sostenuto, raggiungendo prima e superando poi, la maggior parte dei Paesi leader in questo campo.
Tuttavia, a quest’allungamento dell’aspettativa di vita ha corrisposto un altrettanto impressionante calo delle nascite, tanto che l’Italia è oggi tra gli ultimi paesi al mondo quando si guardano gli indicatori di natalità: le coppie italiane hanno in media 1,3 figli, contro l’1,7 della media dei paesi OECD, valori ben al di sotto dei 2,1 considerati necessari al ricambio generazionale (ISTAT, 2017).
Se si considera anche il crescente numero di giovani italiani che emigrano all’estero in cerca di condizioni lavorative migliori (Solipaca, 2014) ci si rende facilmente conto di come il fenomeno dell’invecchiamento della popolazione, testimoniato dal progressivo incremento dell’indice di vecchiaia (38,9% nel 1961, 92,5% nel 1991; 154,1% nel 2014; 207,1% nel 2030; 257,9% nel 2065), sia particolarmente marcato nel nostro paese (ISTAT, 2015). Solamente i flussi migratori in entrata, particolarmente incrementati negli ultimi anni, stanno contrastando questo fenomeno, disegnando per il futuro, in assenza di un repentino cambiamento nei trend finora descritti, un’Italia anziana e multietnica.
Il passaggio da alta a bassa mortalità e fertilità che ha accompagnato lo sviluppo socio-economico degli ultimi anni è associato anche ad uno spostamento delle principali cause di malattia e morte. In altre parole, la cosiddetta “transizione demografica” è inevitabilmente associata ad una “transizione epidemiologica”, caratterizzata dal declino delle malattie infettive ed acute (comunemente associate con condizioni di vita più disagiate, povertà e limitato accesso a servizi come avviene nei paesi in via di sviluppo) e dall’importanza emergente di malattie croniche e degenerative, comprese le malattie cardiovascolari, oncologiche, neurodegenerative e metaboliche (Poscia, 2015).
Come prevedibile visto l’invecchiamento della popolazione, negli ultimi venti anni la proporzione di Italiani affetti da almeno una malattia cronica è aumentata dal 35 al 39%, mentre la proporzione di soggetti affetti da almeno due malattie croniche è aumentata dal 18 ad oltre il 20%. In valori assoluti questo significa un incremento di circa 3 milioni di pazienti con almeno una malattia cronica, di cui circa 2 milioni con almeno due patologie croniche (Ricciardi, 2015). Le malattie o condizioni croniche più diffuse sono: l’ipertensione (17,4%), l’artrosi/artrite (15,9%), le malattie allergiche (10,7%), l’osteoporosi (7,6%), la bronchite cronica e l’asma bronchiale (5,8%), il diabete (5,3%) (ISTAT, 2016). C’è poi il problema della demenza che, colpendo nelle sue varie forme oltre 1 milione di persone, pone l’Italia tra i 10 Paesi al mondo con la più alta prevalenza della malattia (Prince, 2013).
È quindi necessario introdurre il concetto della qualità della vita che sembra correre parallelamente a quello alla quantità. Infatti, secondo i dati ISTAT, gli anni che un italiano medio può trascorrere in buona salute sono rimasti 10 in meno di quelli complessivi di vita. Erano 70 nel 2000, quando l’aspettativa di vita era intorno agli 80 anni, e sono oggi circa 73. La principale responsabilità di questi 10 anni vissuti con disabilità è da imputare proprio alle patologie croniche, in particolare alle malattie cardiovascolari, ai disordini muscoloscheletrici, ai disturbi neurologici, alle patologie neoplastiche e al diabete che, complessivamente, hanno comportato, nel 2016 rispetto al 1990, un aumento di un anno vissuto con almeno una malattia (Years Lived with Disability o YLD) ogni 100 anni (Institute for Health Metrics and Evaluation, 2017). Se ci si concentra poi sui soggetti anziani, vediamo che le principali patologie ad impattare sulla qualità della vita degli over 70 sono le malattie cardiovascolari (che rispondono di circa un 30% degli anni di vita aggiustati per disabilità (DALYs), le neoplasie (circa un 20%) e poi, in ordine decrescente, i disordini neurologici e muscoloscheletrici, il diabete e altri disordini endocrini, le malattie respiratorie croniche e le altre malattie croniche.
Sir Muir Gray, Chief Medical Officer del Servizio Nazionale Inglese, ricorda però da alcuni anni che non si deve confondere il processo biologico naturale dell’invecchiamento – caratterizzato da cambiamenti fisici, psicologici e sociali – con quello di diventare malato. La perdita della salute in età avanzata è il risultato dell’effetto combinato di cause intrinseche ed estrinseche: mentre il corpo umano subisce un declino funzionale naturale, vi è un effetto cumulativo dell’esposizione a stili di vita e fattori ambientali che contribuiscono alla patogenesi delle malattie (Gray, 2015).
Questa considerazione implica come conseguenza fondamentale che molte delle patologie croniche si potrebbero efficacemente prevenire contrastando i fattori di rischio comportamentali legati al fumo, alle abitudini alimentari non salutari, alla sedentarietà, all’obesità e al consumo eccessivo di alcol. Già solamente i primi 4 fattori sono implicati nel meccanismo causale della stragrande maggioranza delle malattie croniche e, con l’unica eccezione del fumo di sigaretta, significativamente in calo negli ultimi anni, si presentano con una prevalenza preoccupante nel nostro paese (Tabella 1).
|
Fattore di Rischio |
Popolazione di riferimento |
Prevalenza |
|
Fumo |
Fumatori over 14 |
19,6% |
|
Ex Fumatori over 14 |
22,8% |
|
|
Consumatori a rischio (Criterio ISS) di Alcol |
Popolazione 11-17 anni |
19,0% |
|
Popolazione 18-64 anni |
13,6% |
|
|
Popolazione over 65 |
20,8% |
|
|
Consumo di Frutta e Verdura – 5 o più porzioni al giorno |
Popolazione over 3 |
5,4% |
|
Sovrappeso |
Popolazione 6-11 anni |
24,9% |
|
Popolazione over 18 |
35,3% |
|
|
Obesità |
Popolazione over 18 |
9,8% |
|
Attività Fisica – Nessuno Sport |
Popolazione over 3 |
39,9% |
Se da un lato l’invecchiamento della popolazione e la crescente multimorbidità aumentano la pressione dei bisogni e della domanda di salute, dall’altro i cittadini sembrano mostrare una scarsa attenzione alla tutela della propria salute ed al mantenimento di stili di vita salutari improntati alla prevenzione. Su questo punto gioca un ruolo fondamentale il livello culturale del Paese che, stando ai risultati di vari studi, appare spesso subottimale. L’Italia, infatti, quando si confronta con 65 Paesi che hanno partecipato alla valutazione PISA 2012 degli studenti quindicenni, mostra risultati inferiori alla media dei Paesi dell’OCSE in matematica, lettura e in scienze (OCSE, 2012). Inoltre l’Italia è ultima in Europa per proporzione di laureati nella fascia d’età dei 30-34 anni (EUROSTAT, 2015) e, in confronto ad altri 4 grandi paesi (USA, Norvegia, Canada e Svizzera), è caratterizzata da una predominanza di persone adulte con basse abilità e competenze, ovvero soggetti che possono presentare difficoltà nel comprendere ed utilizzare materiali stampati per svolgere le attività quotidiane con precisione e coerenza (OECD Statistics Canada, 2011). Non va meglio se si parla di “health literacy”, ovvero delle abilità cognitive e sociali che motivano gli individui e li rendono capaci di accedere, comprendere e utilizzare le informazioni in modo da promuovere e preservare la propria salute (WHO, 1998). Recentemente, Palumbo et al. hanno aggiunto i dati Italiani a quelli già da tempo raccolti attraverso una survey sulla “health literacy” condotta in altri 8 paesi Europei (Polonia, Olanda, Irlanda, Spagna, Grecia, Germania, Bulgaria e Austria). L’Italia è terza per numero di persone che vivono con livelli “inadeguati” di health literacy (17,3%, preceduta in questa classifica negativa solo dall’Austria, con il 18,2%, e dalla Bulgaria, con il 26,9%) e ultima per persone che vivono con livelli “eccellenti” (5,9%, seguita da Spagna (9,1%) e Austria (9,9%) e con in vetta l’Olanda con il 25,1% e l’Irlanda con il 21,3%).
Il contesto fin qui descritto lascia trasparire la necessità di intensificare gli sforzi nella prevenzione e nel controllo delle malattie croniche e gli investimenti nelle attività di promozione della salute al fine di assicurare un continuo miglioramento della qualità della vita e del livello complessivo di benessere dei cittadini.
Ritorna all’indice del capitolo
INFORMAZIONE, PROMOZIONE E EDUCAZIONE ALLA SALUTE: DALLA PROSPETTIVA PROTETTIVA A QUELLA PREVENTIVA
Stando al più recente tentativo di definire il ruolo, le funzioni, le competenze e i requisiti formativi per operare in ambito di sanità pubblica, la World Federation of Public Health Association (WFPHA) ha realizzato la prima “Global Charter for the Public’s Health”, ovvero una cornice che consenta ai sistemi di sanità pubblica di comunicare, confrontando le loro capacità e migliorando le proprie performance attraverso azioni sistematiche (Lomazzi, 2016; Moore, 2016). La carta è costituita da un gruppo di 3 servizi “core” e di 4 funzioni abilitanti (Figura 1).
Figura 1. Funzioni e Servizi della Sanità Pubblica secondo la Global Charter of Public Health (Modificata da: WFPHA, 2015 [https://www.wfpha.org/wfpha-projects/14-projects/171-a-global-charter-for-the-public-s-health-3])
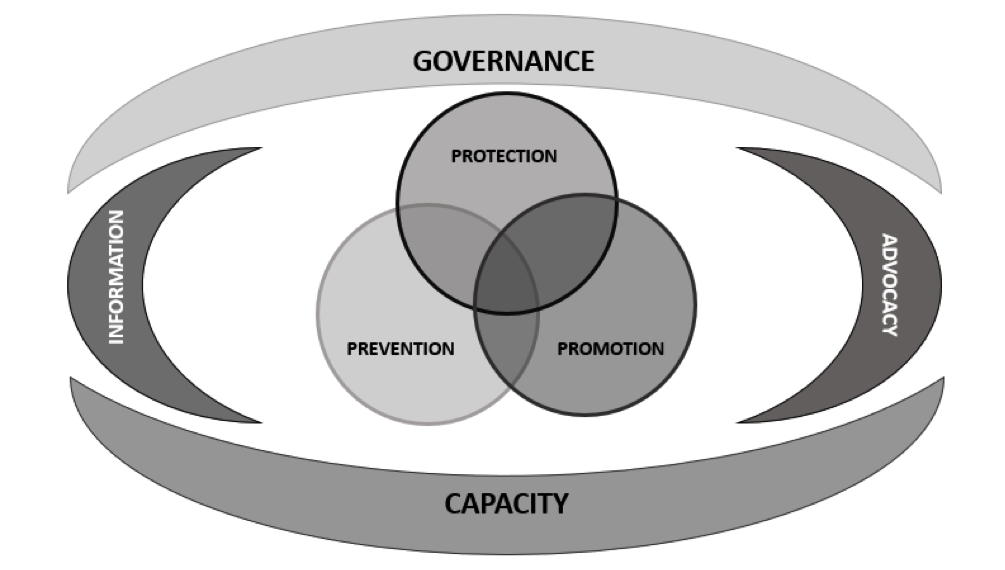 Tra i servizi “core” della public health c’è la “promozione”, ovvero tutto ciò che ha a che fare con le disuguaglianze, i determinanti ambientali, sociali ed economici, la resilienza, la cultura (comportamentale e sanitaria), l’approccio life-course e i contesti della salute.
Tra i servizi “core” della public health c’è la “promozione”, ovvero tutto ciò che ha a che fare con le disuguaglianze, i determinanti ambientali, sociali ed economici, la resilienza, la cultura (comportamentale e sanitaria), l’approccio life-course e i contesti della salute.
Questo “servizio core” occupa storicamente un ruolo di primo piano in sanità pubblica, anche se con una profonda trasformazione che merita di essere brevemente ripercorsa seguendo l’evoluzione del concetto stesso che lo definisce e che è ancora oggi oggetto di riflessione.
Ritorna all’indice del capitolo
Dall’educazione sanitaria alla promozione della salute
Antonio Seppilli nel 1958 definiva l’educazione sanitaria come “un intervento sociale, che tende a modificare consapevolmente e durevolmente il comportamento nei confronti dei problemi della salute. Essa presuppone la conoscenza del patrimonio culturale del gruppo e la focalizzazione dei suoi interessi soggettivi, e richiede la rimozione delle resistenze opposte dal gruppo all’intervento” e, qualche anno dopo – nel 1970 – come “un processo di comunicazione interpersonale, diretto a fornire le informazioni necessarie per un esame critico dei problemi della salute ed a responsabilizzare gli individui ed i gruppi sociali nelle scelte che hanno effetti – diretti ed indiretti – sulla salute fisica e psichica dei singoli e della collettività” (Ficarra, 2013).
Queste due definizioni caratterizzano l’Educazione Sanitaria come un approccio prescrittivo/direttivo, sostanzialmente paternalista, basato sul presupposto che il medico/educatore ippocratico conosce cosa occorre fare per stare in salute e lo insegna al paziente/alunno a cui non resta che apprendere e porre in pratica ciò che ha imparato. Del resto, nel concetto “Educazione Sanitaria”, il secondo termine è un aggettivo, finalizzato a chiarire l’ambito di azione del primo termine – che è quello caratterizzante: l’educazione è quindi intesa come la prescrizione di comportamenti – definiti come corretti dall’educatore – in ambito sanitario (Ficarra, 2013).
Tuttavia, già nella seconda definizione si fa spazio il coinvolgimento degli individui e dei gruppi sociali, non più come semplici bersagli di una trasmissione di nozioni, ma come entità da responsabilizzare grazie ad un processo comunicativo che, nonostante sia ancora basato sulla trasmissione unidirezionale delle conoscenze, è finalizzato a conferire loro un’adeguata capacità di scelta riguardo i problemi della salute. Comincia quindi ad evidenziarsi il ruolo dell’educazione sanitaria nel potenziamento delle conoscenze e della capacità di scelta del cittadino per facilitare il processo di partecipazione della popolazione alle scelte sanitarie che la riguardano (Ficarra, 2013).
Si sentiva quindi la necessità di passare all’utilizzo dell’espressione “Educazione alla Salute”, caratterizzata da due sostantivi, di pari dignità, legati da una particella che ne chiarisce l’orientamento funzionale, ovvero: educazione per ottenere qualcosa, per determinare un risultato. “Educare alla Salute” non significa più “informare/insegnare/prescrivere” autorevolmente su temi più o meno rilevanti; si tratta, invece, di intervenire precocemente sui comportamenti determinanti nell’insorgenza delle patologie e di fornire le motivazioni, le abilità e la fiducia necessarie per intraprendere azioni volte a migliorare la salute. L’Educazione alla Salute cerca quindi di trasformarsi da una pratica mirata alla diffusione di contenuti e conoscenze tecniche, spesso limitata a singole patologie, ad un intervento preventivo finalizzato ad accrescere la consapevolezza dell’individuo e a conseguire obiettivi globali di salute attraverso un approccio educativo complesso, multidisciplinare e fortemente basato sul processo comunicativo (Ficarra, 2013). Infatti, nel suo glossario l’OMS definisce l’educazione alla salute (health education) come “l’insieme delle opportunità di apprendimento consapevolmente costruite, che comprendono alcune forme di comunicazione finalizzate a migliorare l’alfabetizzazione alla salute, ivi compreso l’aumento delle conoscenze e a sviluppare life skills che contribuiscano alla salute del singolo e della comunità” (WHO, 1998).
È importante evidenziare che, sempre secondo l’OMS, l’educazione alla salute riguarda anche “la comunicazione delle informazioni riguardanti le condizioni sociali, economiche ed ambientali che hanno un impatto sulla salute, così come i fattori di rischio individuali ed i comportamenti a rischio, nonché l’utilizzo del sistema sanitario”, implicando la fattibilità politica ed organizzativa delle diverse tipologie di interventi che agiscono sui determinanti di salute sociali, economici e ambientali.
Quest’attenzione ai determinanti di salute è quello che rende l’educazione alla salute una delle attività alla base della “promozione della salute” (health promotion), intesa nella Carta di Ottawa come “il processo che consente alle persone di esercitare un maggiore controllo sulla propria salute e di migliorarla” (WHO, 1986). La promozione della salute rappresenta quindi un processo sociale e politico globale, che oltre alle azioni specifiche dell’educazione alla salute sui singoli individui, comprende anche azioni volte a modificare concretamente le condizioni sociali, ambientali ed economiche, così da attenuarne l’impatto sulla salute del singolo e della collettività.
La Carta di Ottawa individua tre strategie fondamentali per la promozione della salute:
- advocacy, al fine di creare le condizioni essenziali per la salute;
- enabling, per abilitare le persone a raggiungere il loro massimo potenziale di salute;
- mediating, per mediare tra i diversi interessi esistenti nella società nel perseguire obiettivi di salute.
Queste strategie sono supportate da cinque aree d’azione prioritarie:
- Costruire una politica pubblica per la salute
- Creare ambienti favorevoli alla salute
- Rafforzare l’azione della comunità
- Sviluppare le abilità personali
- Ri-orientare i servizi sanitari.
Le strategie e le aree d’azione sono state confermate con la Dichiarazione di Jakarta, “Portare la Promozione della Salute nel XXI secolo” anche alla luce delle evidenze che hanno mostrato come gli approcci globali per il miglioramento della salute e quelli che si basano sulla combinazione delle cinque strategie siano quelli più efficaci (WHO, 1997; WHO, 1998). Per la promozione della salute nel XXI secolo la Dichiarazione di Jakarta ha poi individuato cinque priorità:
- Promuovere una responsabilità sociale per la salute
- Aumentare gli investimenti per il miglioramento della salute
- Ampliare le partnership per la promozione della salute
- Accrescere le capacità della comunità ed attribuire maggiore potere agli individui
- Garantire un’infrastruttura per la promozione della salute.
Ritorna all’indice del capitolo
Educazione terapeutica
Un campo specifico in cui declinare l’educazione alla salute è l’educazione terapeutica, ovvero una serie di attività educative essenziali nella gestione di condizioni patologiche, condotte da operatori sanitari debitamente addestrati nel campo della formazione (WHO Regional Office for Europe, 1998). Consiste nell’aiutare il paziente a comprendere la sua malattia e il suo trattamento, aiutandolo a diventare, in collaborazione con gli operatori sanitari, parte attiva nella gestione del suo stato di salute per prevenire le complicanze evitabili e per mantenere e migliorare la sua qualità di vita. Il suo scopo principale è di produrre un effetto terapeutico che vada ad aggiungersi agli altri interventi di comprovata efficacia, contribuendo in questo modo anche a ridurre i costi dell’assistenza a lungo termine, sia per i pazienti che per la società. Si tratta quindi di un processo continuo, integrato nell’assistenza sanitaria, incentrato sul paziente che implica attività organizzate di sensibilizzazione, informazione, apprendimento dell’auto-cura e supporto psicologico a riguardo della malattia, dei trattamenti prescritti, dell’assistenza ospedaliera e negli altri setting assistenziali e di altri aspetti organizzativi.
Volendo sintetizzare l’evoluzione del concetto di educazione sanitaria, si può far riferimento alle “tre generazioni” individuate grazie al lavoro del Centro Sperimentale per l’Educazione Sanitaria di Perugia (Modolo, 1995; Modolo, 2006):
- “prima generazione (delle regole) precettistica-magistrale” basata sulla diffusione di informazioni e di norme
- “seconda generazione o della persuasione comportamentista”, con attenzione alle motivazioni e alla cultura del gruppo e studio di strategie di convincimento
- “terza generazione o della partecipazione”, volta al coinvolgimento attivo, ritenendo non sufficiente l’aderenza alle raccomandazioni degli esperti, per assumere in proprio l’azione.
Ritorna all’indice del capitolo
ORIENTAMENTI ISTITUZIONALI SULL’EDUCAZIONE ALLA SALUTE E SULL’EDUCAZIONE TERAPEUTICA: LO STATO DELL’ARTE IN ITALIA
Il breve excursus dall’educazione sanitaria alla promozione della salute può rappresentare il paradigma dello sviluppo della moderna Sanità Pubblica che passa dalla prospettiva protettiva-paternalistica a quella preventiva, stressando l’importanza dell’educazione alla salute per la sostenibilità dei moderni servizi sanitari nazionali.
Nel declinare le 10 Essential Public Health Operations (EPHOs), ovvero le 10 aree che le Nazioni devono presidiare per assicurare servizi di sanità pubblica all’avanguardia (Jambroes, 2015), l’OMS raccomanda a tutte le Nazioni di rafforzare e sviluppare politiche e servizi di promozione della salute (EPHO 4) integrati e intersettoriali, in particolare nei seguenti ambiti (WHO Regional Office for Europe, 2012):
- Salute materno-infantile e dell’adolescente
- Invecchiamento attivo
- Controllo del consumo di tabacco, alcol e droghe
- Prevenzione della violenza e degli incidenti (compresa la sicurezza stradale)
- Promozione dell’attività fisica e della dieta salutare
- Contrasto all’obesità
In Italia, come previsto dal legislatore e ribadito attraverso il Piano Nazionale di Prevenzione (già dal primo PNP 2005-2007), la promozione della salute e la prevenzione giocano insieme un ruolo di primo piano come fattori di sviluppo della società e di sostenibilità del welfare in particolare alla luce dei trend demografici. Non a caso, il primo macro obiettivo del PNP 2014-2018 prevede la riduzione del carico prevenibile ed evitabile di morbosità, mortalità e disabilità delle malattie non trasmissibili attraverso un approccio che comprenda strategie di popolazione (di comunità) e strategie sull’individuo, in linea con gli obiettivi del Programma nazionale “Guadagnare Salute: rendere facili le scelte salutari”.
Questo programma, approvato in Italia nel 2007 sulla scia dell’approccio dell’OMS “Health in all policies”, rappresenta una strategia globale finalizzata al contrasto dei quattro principali fattori di rischio delle malattie croniche non trasmissibili (fumo, abuso di alcol, dieta scorretta e inattività fisica) attraverso l’attivazione di dinamiche intersettoriali (alleanze con il mondo della scuola, dell’agricoltura, dei trasporti, dell’urbanizzazione, dello sport e dell’industria), al fine di promuovere e favorire corretti stili di vita da parte della popolazione nell’ottica di migliorare la salute e prevenire le principali patologie croniche (Ministero della Salute, 2007).
La centralità della Promozione della Salute nelle attività preventive del Servizio Sanitario Nazionale (SSN) emerge chiaramente anche dalle rilevazioni dell’Osservatorio Italiano sulla Prevenzione, promosso dalla Società Italiana di Igiene e dalla Fondazione Smith Kline che, nel suo Rapporto Prevenzione, registra come la maggior parte dei Dipartimenti di Prevenzione, accanto alle più tradizionali attività di vigilanza e controllo, metta in atto interventi di promozione della salute di varia natura ed argomento, che attraversano trasversalmente la maggior parte dei loro servizi (Lagravinese, 2011).
Ma la promozione della salute non deve essere appannaggio solo degli specialisti di sanità pubblica. Citando ancora Sir Muir Gray, il medico del XXI Secolo non ha più soltanto la responsabilità del paziente che ha in cura, ma deve farsi carico di nuove responsabilità, in primis della promozione della salute, per contribuire al miglioramento della salute della popolazione, secondo l’approccio della “Population Medicine” (Gray, 2010; Gray, 2013).
Su questa linea si trovano anche gli ultimi Piani Sanitari Nazionali (PSN) che hanno riconosciuto alle patologie croniche un particolare rilievo in termini di impatto socio-sanitario, ponendo in primo piano il ruolo dell’educazione alla salute per il miglioramento della qualità dell’assistenza alla persona con cronicità. In particolare con l’ultimo PSN 2006-2008, tra i vari punti focali dell’azione del SSN si fa esplicito riferimento alla necessità di organizzare meglio e potenziare la promozione della salute e la prevenzione, di potenziare i sistemi integrati di reti a livello nazionale, inter istituzionale (integrazione sociosanitaria) e tra i diversi livelli di assistenza (prevenzione, cure primarie) e di favorire il ruolo partecipato del cittadino e delle Associazioni.
Questo approccio è ampiamente ripreso e rilanciato nel Patto della Salute 2014-2016 che, volendo assicurare la sostenibilità del SSN per le generazioni future, delinea uno scenario organizzativo volto a garantire ancora una maggiore collaborazione ed integrazione tra i professionisti e gli operatori (sanitari, sociosanitari e sociali) per condividere i percorsi assistenziali in un approccio proattivo e di iniziativa, in particolare verso i malati cronici, precedendo il bisogno di salute ed attuando una prevenzione delle complicanze anche mediante la promozione attiva della salute e l’educazione ai corretti stili di vita.
In tale ottica si inserisce il “Piano nazionale della Cronicità”, approvato con l’Accordo tra lo Stato, le Regioni e le Province Autonome di Trento e di Bolzano del 15 settembre 2016, che, sottolineando il valore imprescindibile della prevenzione ai fini della salvaguardia della salute e della sostenibilità del sistema, declina dettagliatamente nell’ambito del sistema assistenziale dedicato ai pazienti cronici l’importanza dell’empowerment, dell’ability to cope, e del self-care (Ministero della Salute, 2016). Questi sono considerati leve fondamentali per l’efficacia e l’efficienza del sistema che devono essere sfruttate anche grazie al contributo attivo delle Associazioni di tutela dei malati e del volontariato, attraverso programmi di educazione documentabili e monitorabili.
Per questo, nello strutturare i percorsi assistenziali per le cronicità, il Piano mette in luce la necessità di differenziare e personalizzare l’approccio, non solo in relazione ai bisogni clinici del malato, ma anche in base alle caratteristiche (limiti/potenzialità) del paziente e allo stadio della malattia. Il percorso educativo, strutturato e sistematico, deve partire dall’informazione-educazione sugli stili di vita utili a contrastare il malessere e l’evoluzione della patologia, per poi progressivamente fornire una serie di competenze e di abilità al paziente ed ai Caregiver orientate verso la capacità di “fare fronte” alla malattia, verso il mantenimento dello stato di salute (self care maintenance) e, successivamente, verso la vera e propria autogestione della patologia (self care management). In questo modo il piano di cura personalizzato, lo strumento essenziale per la presa in carico del paziente, può consolidarsi in un “Patto di cura” tra malato e medico che rende il paziente e la sua famiglia gestori autonomi della malattia cronica, padroni della propria situazione e capaci di vivere le ricadute o le riacutizzazioni della malattia non come conseguenze inevitabili della loro condizione, ma come eventi gestibili attraverso una serie di azioni e atteggiamenti cui il paziente viene educato dal personale sanitario.
Sebbene quindi l’educazione terapeutica sia fondamentale per assicurare l’empowerment della persona con cronicità, migliorando la capacità di gestione della malattia nel proprio contesto familiare e sociale, si scontra con alcune criticità, in particolare con la resistenza degli operatori sanitari al cambiamento dell’atteggiamento con cui approcciano il paziente. Infatti, come descritto nel precedente paragrafo, agli operatori è richiesto di passare dalla prescrizione alla partecipazione, dalla guida al sostegno, dal linguaggio scientifico ad uno più colloquiale, interagendo con i risultati di una crescente esposizione del paziente e della sua famiglia alle informazioni – non sempre corrette – dei mass media e di internet. Per questo, oltre a ridefinire i ruoli nel processo educativo a seguito dell’emergere delle nuove competenze da parte delle professioni sanitarie (Mereu, 2015), non bisogna trascurare la possibilità, già ampiamente esplorata specialmente all’estero, di ricorrere ad attori più empatici e comunicativi, come i “pazienti-esperti”, o al “volontariato esperto”, nell’ambito dell’autogestione promossa attraverso personale “laico” non professionista (“Lay-led Self Management”) (Rogaczewska, 2017).
In Italia, l’educazione terapeutica è una realtà ben consolidata a livello istituzionale principalmente per i pazienti diabetici, sebbene stiano gradualmente comparendo attività e progetti finalizzati alla sua applicazione anche in altre tipologie di pazienti cronici (Marcolongo, 2001). Il “Piano sulla malattia diabetica”, approvato in Conferenza Stato-Regioni il 6 dicembre 2012 fornisce infatti chiare indicazioni sul ruolo cruciale dell’educazione terapeutica per aumentare il controllo della malattia e dei fattori di rischio associati, ma, al tempo stesso, la pone tra le aree prioritarie per il miglioramento dell’assistenza diabetologica in Italia.
Il Gruppo Italiano dell’Educazione Terapeutica, nell’aggiornare lo stato dell’arte sull’educazione terapeutica in Italia ha evidenziato come, nonostante una moderata riduzione nel numero dei centri diabetologici che la effettua (dal 94% del 2004 al 79% del 2014, ma probabilmente legata ad una sovrastima nello studio precedente per un selection biasnel reclutamento dei centri aderenti alla prima survey), vi sia un miglioramento nella tracciabilità del percorso educativo (nel 71% dei casi), nella formazione del personale (83%), nella collaborazione con altre equipe (51,5%) e nel finanziamento (44%). L’intervento educativo – nel 30,7% individuale e nel 50,4% del gruppo – si svolge durante la visita (72%), durante incontri specifici (72%), durante corsi residenziali (nel 19%) con un crescente utilizzo del problem solvinge dei giochi finalizzati. Poco più della metà degli interventi sono sottoposti a valutazione e a rivalutazione periodica, evidenziando la necessità di migliorare ancora in questo ambito (Visalli, 2017).
Ritorna all’indice del capitolo
Bibliografia
EUROSTAT (European Union statistical office) (2015). Tertiary education statistics. Disponibile online: http://ec.europa.eu/eurostat/statistics-explained/index.php/Tertiary_education_statistic[Ultimo accesso 02.02.2018]
Ficarra MG, Bucci R, Calamo Specchia F, Di Pietro ML (2013). Educazione alla salute. In Ricciardi (Ed). Igiene, Medicina Preventiva e Sanità Pubblica. Idelson Gnocchi, Napoli
Gray M (2013). The shift to personalised and population medicine. Lancet;382(9888):200-1
Gray M (2015). Sod Seventy! Bloomsbury Sport, Oxford.
Gray M, Ricciardi W (2010). From public health to population medicine: the contribution of public health to health care services. Eur J Public Health;20(4):366-7
Institute for Health Metrics and Evaluation. Health data. (2017) Disponibile online: http://www.healthdata.org/
ISTAT (2015). L’Italia in cifre. Disponibile online: https://www.istat.it/it/files/2015/08/ItaliaInCifre2015It.pdf
ISTAT (2016). Annuario Statistico Italiano. Roma
ISTAT (2017). Indicatori demografici. Stime per l’anno 2016. Statistiche Report
ISTAT (2017). Indicatori di mortalità della popolazione residente. Anno 2016. Statistiche Report
Jambroes M, van Honschooten R, Doosje J, Stronks K, Essink-Bot ML (2015). How to characterize the public health workforce based on essential public health operations? environmental public health workers in the Netherlands as an example. BMC Public Health, 15, 750
Lagravinese D, Calamo Specchia F (2011). Osservatorio italiano sulla prevenzione (OIP): precisazioni metodologiche e primi risultati, in Boccia A., et al. (a cura di): Rapporto prevenzione 2011. Le attività di prevenzione, Il Mulino
Lomazzi M (2016). A Global Charter for the Public’s Health-the public health system: role, functions, competencies and education requirements*. The European Journal of Public Health, 26(2), 210–212
Marcolongo R, Rossato E, Pavan V, Laveder F, Bonadiman L, Rigoli AM (2001). Current perspectives of therapeutic patient education in Italy. Patient Education and Counseling:44(1):59-63
Mereu A, Sotgiu A, Buja A and the Health Promotion Working Group of the Italian Society of Hygiene, Preventive Medicine and Public Health (SItI) (2015). Professional competencies in health promotion and public health: what is common and what is specific? Review of the European debate and perspectives for professional development. Epidemiologia e Prevenzione, 39 (4):33-38
Ministero della Salute (2007). Guadagnare salute. Rendere facili le scelte salutari. Disponibile online al link: http://www.salute.gov.it/imgs/C_17_pubblicazioni_605_allegato.pdf
Ministero della Salute (2016). Piano Nazionale della Cronicità. Accordo tra lo Stato, le Regioni e le Province Autonome di Trento e di Bolzano del 15 settembre 2016
Modolo MA (1995). Educazione sanitaria e promozione della salute. 3° ed. Firenze: Rosini
Modolo MA (2006). Educazione sanitaria, prevenzione, promozione della salute: presente e futuro Recenti Progressi in Medicina, 97(10):533-539
Moore M, McKee M, Borisch B, Ricciardi W (2016). The Global Charter for the Public’s Health. Eur J Public Health. 2016 Apr;26(2):207
Naim M (2013).La fine del potere. Dai consigli di amministrazione ai campi di battaglia, dalle chiese agli stati, perché il potere non è più quello di un tempo. Mondandori, Milano.
OCSE (Organizzazione per la cooperazione e lo sviluppo economico) (2017). Elderly Population. Demography
OCSE (Organizzazione per la cooperazione e lo sviluppo economico) (2012). Programme for International Student Assessment (PISA), Results in Focus.
OECD Statistics Canada (2011). Literacy for Life: Further Results from the Adult literacy and Life Skills Survey.
Palumbo R, Annarumma C, Adinolfi P, Musella M, Piscopo G (2016) The Italian Health Literacy Project: Insights from the assessment of health literacy skills in Italy. Health Policy. 2016 Sep;120(9):1087-94
Poscia A, Landi F, Collamati A (2015). Public Health Gerontology and Active Aging. In Boccia S, Villari P, Ricciardi W (Eds). “A Systematic Review of Key Issues in Public Health” (pag 129-151). Springer, Switzerland
Prince M, Bryce R, Albanese E, Wimo A, Ribeiro W, Ferri CP (2013). The Global Prevalence of Dementia: A Systematic Review and Meta-analysis. AlzheimersDement;9(1):63-75
Ricciardi W, Atella V, Cricelli C, Serra F (2015). La tempesta perfetta. Il possibile naufragio del Sistema Sanitario Nazionale: come evitarlo? Vita e Pensiero, Milano
Rogaczewska M, Capelli G, Poscia A, Pavlova M, Groot W (2017). In Ed Golinowska S (Ed). Health Promoters. PRO HEALTH 65+ Project Manual. Health promotion for older people in Europe. (Pag 57-80). Scholar Publishing House Ltd., Krakow
Solipaca A (Ed) (2014). Rapporto Osservasalute 2014). Stato di salute e qualità dell’assistenza nelle regioni italiane. COM srl., Roma.
Solipaca A (Ed) (2017). Rapporto Osservasalute 2016. Stato di salute e qualità dell’assistenza nelle regioni italiane. Prex srl., Roma.
United Nations (2015). The Millennium Development Goals Reports 2015. New York
Visalli N, Cipolloni L, Ciotola M, Lai A, Casucci S, Bloise D, Scarpitta AM, Arnaldi C, Careddu G (2017). Indagine conoscitiva delle attività di educazione terapeutica dei centri diabetologici in Italia 2014-2015. J AMD;20(2):144-154
WFPHA (2015). A Global Charter for the Public’s Health. Disponibile online https://www.wfpha.org/wfpha-projects/14-projects/171-a-global-charter-for-the-public-s-health-3
WHO (1986). Ottawa Charter for Health Promotion. WHO, Geneva.
WHO (1997). Jakarta Declaration on Leading Health Promotion into the 21st Century. Geneva.
WHO (1998). Health Promotion Glossary. Disponibile online: http://www.who.int/healthpromotion/about/HPR%20Glossary%201998.pdf?ua=1
WHO (1998). Health Promotion Glossary. Ginevra. WHO/HPR/HEP/98.1
WHO Europe. 2012. European Action Plan for Strengthening Public Health Capacities and Services. World Health Organisation Regional Office for Europe, Copenhagen
World Health Organization Regional Office for Europe (1998). Therapeutic Patient Education. Continuing Education Programmes for Health Care Providers in the Field of Prevention of Chronic Diseases. Report of a WHO Working Group. Copenhagen
