Capitolo del Manuale per Operatori di Sanità Pubblica “Governare l’Assistenza Primaria”
Autore: Ovidio Brignoli
Indice del capitolo:
- Premessa
- Cure Primarie prima della 833/78
- La 833/78 e l’evoluzione del SSN
- Medicina Generale e Cure Primarie
- Le convenzioni nazionali
- Evoluzione della Medicina Generale ed elementi di criticità del modello attuale
- Modelli regionali di organizzazione della Medicina Generale
- Revisione del modello professionale: la Clinical Governance, la valutazione della qualità della Performance, gli Outcome
- Conclusioni
- Struttura e indice dell’ACN per la Medicina Generale
- Acronimi
- Spazio discussione
Ritorna all’indice del manuale
Premessa
La Medicina Generale del territorio (in alcuni paesi denominata medicina di famiglia) è un settore professionale dei sistemi sanitari moderni di recente istituzione. Essa assume, nei vari contesti nazionali, connotazioni ricorrenti: Assistenza Primaria, primo accesso ai servizi sanitari, sostanziale uniforme erogazione dei processi di cura a tutti i cittadini clienti, laicità del rapporto medico/paziente, indipendente da censo, religione, età, sesso e reddito.
Nella realtà italiana dei sistemi sanitari i servizi di Medicina Generale rappresentano un’evoluzione e integrazione dei servizi di Cure Primarie presenti prima e immediatamente dopo la seconda guerra mondiale. Tali servizi non prevedevano l’accesso universale a un medico di primo contatto, bensì servizi medici e sanitari differenziati per fasce di reddito ed enti previdenziali e settori lavorativi di appartenenza. Le Cure Primarie italiane erano organizzate intorno alle condotte mediche, e solo negli anni ‘50 assistiamo alla nascita della Medicina Generica Mutualistica.
La Medicina Generale inglese nasce nel corso della seconda guerra mondiale all’interno della riforma universalistica del nuovo sistema sanitario. Nel Regno Unito i Medici di Medicina Generale (General Medical Practitioners) si sono fatti peraltro carico dell’assistenza ospedaliera nei piccoli ospedali di campagna (General Practice Hospital) attivi fino alla fine degli anni ‘60, che rappresentavano veri e propri presidi di Cure Primarie comprendendo l’assistenza farmaceutica (Dispensing Practices) in campagna.
Ritorna all’indice del capitolo
Cure Primarie prima della 833/78
Nel dopoguerra i primitivi e sommari servizi di Cure Primarie – articolati intorno all’assistenza compassionevole nei confronti delle fasce più povere della popolazione, ai servizi di igiene pubblica e vaccinali, all’assistenza materno-infantile, alla lotta alla tubercolosi ecc. – vedono in tutta Europa la comparsa dei medici di famiglia.
In alcuni paesi si conferma il sistema mutualistico, ad esempio in Germania e in Olanda, mentre in altri i medici di famiglia sono dipendenti del servizio sanitario e operano in centri sanitari spesso paraospedalieri (Spagna, Portogallo, Grecia, Paesi Scandinavi). In Francia, infine, persiste un modello di libero accesso calmierato ai medici convenzionati che consente ai cittadini la fruizione di cure generalistiche e specialistiche a rimborso calmierato.
In altri contesti nazionali prevale infine il modello inglese del gatekeeper, che comporta la creazione di una lista di pazienti per ciascun medico, di modo che tutta la popolazione, all’interno di un Servizio Sanitario Nazionale (SSN), abbia un medico di riferimento “dalla culla alla tomba”. Tale figura professionale viene immaginata come “agente intermediario” tra il paziente e la sua famiglia, i servizi territoriali e le cure specialistiche (cure secondarie). Tale modello viene adottato in Italia dalla legge di riforma sanitaria del 1978, che trasforma i medici generici mutualistici in Medici di Medicina Generale (MMG), inserendoli nelle neonate Cure Primarie distrettuali e nelle Unità Sanitarie Locali.
Ritorna all’indice del capitolo
La 833/78 e l’evoluzione del SSN
La Legge 833 del 1978 prefigura un processo di integrazione progressivo teso al superamento del dualismo Distretto (pubblico)/MMG (medico convenzionato indipendente). In realtà tale integrazione non si è mai del tutto avverata, per carenza di un passaggio evolutivo che consenta il superamento di ambedue gli istituti (Distretto e Medicina Generale) e che presuppone la creazione dei centri di Cure Primarie, da una parte articolati in unità operative di erogazione dei servizi territoriali, integrate con unità autonome di MMG. Dove tale processo è stato compiuto, ad esempio nel Regno Unito, sono comparsi i Primary Care Trusts (Cure Primarie, integrazione socio sanitaria, Case della Salute) al cui interno operano i gruppi di Medicina Generale con contrattazione decentrata del budget e dei servizi (commissioning).
Ritorna all’indice del capitolo
Medicina Generale e Cure Primarie
La variabilità di significato del termine “Cure Primarie” discende dunque dall’oggettiva assenza di connotazione esclusiva del concetto. Nato in ambiente di salute pubblica come primo rozzo strumento di sorveglianza sanitaria e di assistenza medica alle fasce povere e miserevoli della popolazione, è stato poi integrato da servizi medici alla persona che nei sistemi sanitari hanno assunto le connotazioni della Medicina Generale. Affermava negli anni ‘90 il Direttore Generale dell’Organizzazione Mondiale della Sanità (OMS) Nakajima: “Dobbiamo impegnarci a creare in ogni Paese un sistema di Cure Primarie (Primary Care) che affronti i grandi problemi sanitari di base delle popolazioni povere”. Non c’è ormai dubbio, tuttavia, che dopo tale fase iniziale, l’aumento del tasso di ricchezza generi la richiesta di servizi di Cure Primarie alla persona, del tipo di quelli ampiamente diffusi nei Paesi Occidentali. Tale bisogno è spontaneo e naturale e impone un’attenta revisione del sistema di Cure Primarie che deve integrare la Medicina Generale, superando il concetto sia di medicina delle comunità sia quello speculare di evoluzione dei servizi sanitari primari, verso la medicina territoriale/Primary Care.
Tale processo è facilmente riconoscibile anche nel nostro Paese. Da professione ancillare, la medicina generica (nata, come abbiamo visto, per compensare le insufficienze del sistema ospedaliero e dei servizi sanitari del dopoguerra, per offrire servizi medici alla persona e ai lavoratori dell’industria e del comparto pubblico) nella società progressivamente affluente assume con la 833 una connotazione e un ruolo assai meglio definito e inizia a farsi carico di prestazioni e servizi personali ma di natura eminentemente pubblica.
La medicina generica sviluppa negli anni anche le funzioni basilari dell’assistenza domiciliare, le vaccinazioni non obbligatorie, l’assistenza alle cronicità; si fa carico dell’interfaccia con l’ospedale, con il Distretto e con la medicina specialistica. Tenta, a volte senza successo, di sviluppare una complessità di servizi che compensi, in maniera economica, la crescente inefficienza dell’ospedale nei servizi di base, messa definitivamente in crisi dall’introduzione dei DRG (Diagnosis Related Group). Il sistema ospedaliero italiano, infatti, aveva compensato fino ad allora l’inefficienza e la limitatezza delle Cure Primarie attraverso una pletora di piccoli ospedali e posti letto che prolungavano la degenza sopperendo così alla carenza di assistenza a domicilio e di assistenza agli anziani, di residenza sanitaria assistenziale, di lungodegenze e servizi domiciliari. Una volta saltato il sistema di finanziamento, si sono immediatamente evidenziate tutte le carenze del sistema delle Cure Primarie italiane, interamente affidate alla Medicina Generale e assai limitatamente ai servizi distrettuali del territorio. Entra in crisi, senza che apparentemente programmatori ed economisti ne siano consapevoli, il principio di programmazione sanitaria che prevede il continuo riequilibrio e riorganizzazione dei comparti non appena uno degli elementi che lo compongono viene profondamente mutato.
Ritorna all’indice del capitolo
Le convenzioni nazionali
Il rapporto di lavoro tra i medici del territorio (MMG, Pediatri Di Famiglia – PDF, Medici di Continuità Assistenziale – MCA, Medici dei Servizi e Medici della Emergenza Sanitaria Territoriale) è normato da un Accordo Collettivo Nazionale (ACN) chiamato anche Convenzione. L’ultimo ACN attualmente vigente è stato siglato il 23 luglio 2009 tra i rappresentanti della SISAC (Struttura Interregionale Sanitari Convenzionati) e i rappresentanti sindacali della Medicina Generale (Accordo Collettivo Nazionale per la disciplina dei rapporti con i Medici di Medicina Generale ai sensi dell’art 8 del DLgs. n.502 del 1992 e smi).
Il 9 marzo 2010 è stato siglato l’accordo per i PDF (Accordo Collettivo Nazionale per la disciplina dei rapporti con i medici Pediatri di Libera Scelta ai sensi dell’ articolo 8 del DLgs. n.502 del 1992 e smi).
È interessante riportare testualmente gli otto punti della parte introduttiva della convenzione della Medicina Generale intitolata Quadro di riferimento.
- Le Regioni e le Province autonome di Trento e Bolzano (in seguito Regioni), le Organizzazioni Sindacali maggiormente rappresentative della medicina generale (in seguito Organizzazioni Sindacali) con il presente Accordo definiscono le condizioni per il rinnovo dell’Accordo Collettivo nazionale, come disposto dall’articolo 8 del Decreto Legislativo 30 dicembre 1992 n. 502 e successive modificazioni ed integrazioni.
- Il progressivo accentuarsi dei problemi inerenti alla sostenibilità economica del S.S.N. a fronte di crescenti esigenze di qualificazione dei servizi sanitari offerti, richiede una riprogettazione, seppur parziale, del sistema delle Cure Primarie, erogate da medici di medicina generale in collaborazione con altre figure professionali, con particolare attenzione alla valorizzazione dei servizi territoriali. Esiste la necessità di rispondere in modo adeguato, etico, deontologico e nuovo alla domanda crescente di salute, che va valutata e orientata, recuperando i valori e i principi della legge 23 dicembre 1978 n. 833, affermando l’esigenza di efficacia e appropriatezza della risposta sanitaria e sociale per un pieno utilizzo delle risorse del sistema a tutela di equità, eguaglianza e compatibilità del sistema socio – sanitario.
- II nuovo quadro istituzionale, con Legge Costituzionale 18 ottobre 2001 n. 3, che modifica il Titolo V della Costituzione, ha affidato piena potestà alle Regioni sul piano legislativo e regolamentare in materia di salute, fatte salve le competenze attribuite dalle norme allo Stato. Il rinnovo dell’ Accordo Collettivo Nazionale deve riuscire a coniugare il nuovo quadro istituzionale con il rafforzamento del Servizio Sanitario Nazionale (SSN).
- II Piano Sanitario Nazionale 2003-2005, approvato con il D.P.R. 23 maggio 2003, nel testo risultante dall’atto di intesa in sede di Conferenza Unificata Stato – Regioni – Città ed autonomie locali del 15 Aprile 2003, dopo 25 anni dall’entrata in vigore della Legge n. 833 del 1978, pone il problema di un ripensamento della organizzazione del Servizio Sanitario Nazionale, individuando il territorio quale punto di forza per la organizzazione della risposta sanitaria e della integrazione socio sanitaria e per il governo dei percorsi assistenziali, a garanzia dei livelli essenziali e della appropriatezza delle prestazioni.
- Particolare attenzione va riservata alla tematica della tutela della salute dei soggetti fragili, del bambino, dell’adolescente, dell’anziano e dei soggetti affetti da patologie croniche degenerative, condizione che presuppone la definizione, in ambito territoriale, di percorsi, modalità di integrazione e interazione dei professionisti e uno stretto legame con le strutture sociali, evidenziando la peculiarità di esigenze e condizioni assistenziali.
- Le Regioni e le Organizzazioni Sindacali, ribadiscono la validità del Servizio Sanitario Nazionale solidale, universale ed equo, quale organizzazione fondamentale per la tutela e la promozione della salute. Le innovazioni necessarie devono puntare ad adeguare il sistema sanitario stesso a rispondere in modo appropriato ed integrato alla domanda di sanità dei cittadini. La convenzione con il singolo medico tutela e valorizza il rapporto fiduciario medico – paziente.
- Le Regioni e le Organizzazioni Sindacali in relazione al quadro normativo vigente, riconoscono che il Sistema Sanitario Nazionale nel suo complesso garantisce la risposta ai bisogni di salute dei cittadini nel rispetto dei principi etici e ritengono improrogabile avviare una forte innovazione nella organizzazione e nella gestione del Sistema Sanitario attuando quanto indicato dal Piano Sanitario Nazionale in ordine al nuovo ruolo del territorio. È necessario, pertanto, pervenire ad un sistema di Cure Primarie integrato a partire dal primo intervento, riservando all’ospedale il ruolo proprio di azione per le patologie che necessitano di un ricovero.
- Va costruita, a tal fine, un’organizzazione sanitaria integrata nel territorio capace di individuare e di intercettare, maggiormente ed ancor più efficacemente, il bisogno di salute dei cittadini, di dare le risposte appropriate e di organizzare opportunità di accesso ai servizi attraverso la costruzione dei percorsi assistenziali secondo modalità che assicurino tempestivamente al cittadino l’accesso informato e la fruizione appropriata e condivisa dei servizi territoriali e ospedalieri.
A completare il quadro degli operatori sanitari sul territorio è necessario ricordare la medicina specialistica convenzionata che ha rinnovato il proprio Accordo Collettivo Nazionale per la disciplina dei rapporti con gli Specialisti Ambulatoriali Interni, Veterinari ed altre Professionalità Sanitarie (biologi, chimici, psicologi) ambulatoriali ai sensi dell’art. 8 del d.lgs. n. 502 del 1992 e smi il 30 luglio 2015.
Completa il panorama delle risorse sanitarie territoriali il farmacista che ha visto riconosciuto il ruolo di presidio sanitario territoriale con la possibilità di erogare oltre ai farmaci una serie di servizi sul territorio. Tre decreti ministeriali hanno riconosciuto alle farmacie territoriali questo ruolo.
Già il 18 novembre 2010 il ministro Fazio aveva raccolto il parere favorevole della Conferenza permanente per i rapporti tra lo Stato, le regioni e le province autonome riguardo la possibilità di introdurre nuove prestazioni erogabili dalle farmacie territoriali.
Tre i Decreti attuativi dell’Accordo pubblicati in Gazzetta Ufficiale:
- Disciplina dei limiti e delle condizioni delle prestazioni analitiche di prima istanza, rientranti nell’ambito dell’autocontrollo … e per le indicazioni tecniche relative ai dispositivi strumentali …
Decreto 16 dicembre 2010 pubblicato nella Gazzetta Ufficiale n. 57 del 10 marzo 2011 - Erogazione da parte delle farmacie di specifiche prestazioni professionali
Decreto 16 dicembre 2010 pubblicato nella Gazzetta Ufficiale n. 90 del 19 aprile 2011 - Erogazione da parte delle farmacie, di attività di prenotazione delle prestazioni di assistenza specialistica ambulatoriale, pagamento delle relative quote di partecipazione alla spesa a carico del cittadino e ritiro dei referti relativi a prestazioni di assistenza specialistica ambulatoriale
Decreto 8 luglio 2011 pubblicato nella Gazzetta Ufficiale n. 229 del 1 ottobre 2011
Ritorna all’indice del capitolo
Evoluzione della Medicina Generale ed elementi di criticità del modello attuale
Si verifica, quindi, una crisi del modello di finanziamento che determina il paradosso di un finanziamento analitico e per pesatura di servizi e isoprocessi nel comparto ospedaliero, mentre ci si affida alla quota capitaria nazionale parzialmente pesata per “pagare” la Medicina Generale. La quota capitaria non viene mai pensata come un investimento in conto capitale e nella sua determinazione, malgrado alcuni tentativi maldestri, essa viene vista come onorario professionale dal quale il medico deve attingere per autofinanziare i servizi erogati. Questa incongruenza organizzativa, abbinata alla politica di bassi salari degli ultimi anni, determina una crescente sperequazione tra salario incassato e quota destinata agli investimenti professionali in Medicina Generale. Emerge, e aumenta nello stesso tempo, il divario tra bisogni medici e sanitari emergenti (funzioni preventive, servizi per i sani, cure ai cronici, assistenza domiciliare ecc.) e l’oggettiva capacità finanziaria di organizzare tali servizi in mancanza di investimenti in conto capitale separati dall’onorario professionale e allocati sulla base di un “Piano di Programmazione Nazionale delle Cure Primarie”. Un processo antinomico che genera l’individualizzazione della Medicina Generale, parzialmente temperato da incentivi al lavoro in gruppo e cooperativa, la carenza di personale sanitario non medico (l’Italia è all’ultimo posto in Europa per numero e specializzazione di infermieri e personale di studio in Medicina Generale), la fatiscenza di molti ambulatori, la pressoché totale assenza di innovazione tecnologica e di servizi diagnostici di primo livello (testing in office, ECG, telemedicina, ecografia, piccola chirurgia).
Si nota infine che la gestione del personale infermieristico per le cure domiciliari viene affidata a personale dipendente direttamente o indirettamente dal Distretto e le risorse umane per i servizi sociali sono erogate variamente da Regione e Regione, dalle autorità di governo locali (Comuni, comunità e Regioni) per dare un’idea compiuta di come e quanto la Medicina Generale non sia nelle condizioni di sopportare l’assetto organizzativo derivante dalle ispettive e dai bisogni della società del nostro Paese. La crisi, in assenza di correzioni profonde e di innovazioni strutturali, è destinata ad aggravarsi nell’immediato futuro.
L’evoluzione rapida e decisa del comparto ospedaliero verso l’alta intensità, l’alta specializzazione e l’elevata complessità determina variazioni a ricaduta sia nelle modalità di interfaccia, sia sull’organizzazione sanitaria della sanità territoriale. L’intensità di cure da prevedere per far fronte a processi di cura lunghi e complessi, a pazienti anziani e a crescenti disabilità, fanno il paio con la presa in carico di cittadini con dimissioni ospedaliere sempre più precoci. L’estensione della chirurgia non invasiva, dell’ospedalizzazione abbreviata, del day-hospital, dell’intensità delle terapie, la scarsità dei posti letto, esigono che il cittadino sia realmente preso in carico dal sistema di Cure Primarie per non cadere in un terribile limbo di assenza di cure e di assistenza. Una terra di nessuno dove confluiscono tutti i non servizi, la non assistenza, la non cura, la non prevenzione, la non riabilitazione e gli abbandoni, un buco nero determinato dalla cecità programmatoria e finanziaria.
Ritorna all’indice del capitolo
Modelli regionali di organizzazione della Medicina Generale
Alcune regioni hanno attivato modelli organizzativi innovativi della Medicina Generale nel tentativo di migliorare la presa in carico dei pazienti cronici che rappresentano circa il 70% dell’intera attività professionale dei medici di famiglia e circa l’80% della spesa sanitaria territoriale.
La Toscana ha adottato il Chronic Care Model Expanded che promuove la medicina di iniziativa all’interno della Case della Salute.
L’Emilia-Romagna ha sviluppato un modello simile articolato su Case della Salute come centro delle Cure Primarie integrate nelle quali vengono erogati servizi sanitari e sociali.
La Lombardia ha in corso un progetto innovativo chiamato CREG basato su una presa in carico dei pazienti cronici che vengono raggruppati in classi omogenee e ai quali viene assegnata una tariffa che comprende tutte le prestazioni che il MMG deve acquistare dopo aver costruito il Piano di Assistenza Individuale del soggetto.
Il Veneto ha da poco iniziato un modello chiamato Contratto di Esercizio che è basato sulla presa in carico di alcune patologie croniche che vengono monitorate nel tempo e misurate sulla base di indicatori di processo e di esito; il contratto prevede la presenza di personale fornito dalla azienda Sanitaria e inoltre comprende alcuni obiettivi in tema di valutazione dei soggetti a rischio.
I risultati di queste sperimentazioni sono ancora in fase di valutazione per questioni di tempo e di esiguità dei campioni ma sembrano essere incoraggianti per i medici e soddisfacenti per i pazienti. Queste sperimentazioni sono però la concreta testimonianza della necessità di cambiamento che va realizzata nella organizzazione della Medicina Generale e delle Cure Primarie.
Ritorna all’indice del capitolo
Revisione del modello professionale: la Clinical Governance, la valutazione della qualità della Performance, gli Outcome
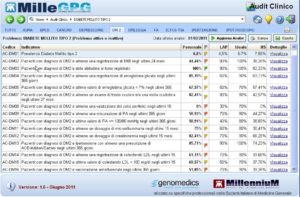
Prende corpo inoltre una crescente consapevolezza e utilizzazione delle funzioni di governance in Medicina Generale. Da un’analisi epidemiologica estesa dei processi di cura più frequenti emerge la possibilità di identificare indicatori sintetici e analitici di performance, di processo e di esito. L’analisi e la comparazione tra indicatori di una popolazione selezionata di medici e comportamenti individuali consente di evidenziare la variabilità professionale e di selezionare soluzioni in grado di risolvere in maniera guidata il problema. È quindi possibile oggi creare veri e propri cruscotti di governance dei processi clinici e tenere sotto controllo valutativo i principali processi di cura come evidenziato nella Figura.
È evidente come in un Distretto sia possibile dall’analisi dei dati dei medici generare un set di indicatori di processo e di esito (Tabella 2). L’esempio riportato si riferisce al confronto dei dati raccolti da 569 MMG dell’ASL di Brescia che da 10 anni ha in corso un percorso di Governo Clinico.
|
Indicatore |
N° soggetti |
Indicatore % |
|
|
descrizione |
Totale assistiti |
799.522 |
|
|
N° diabetici |
60.740 |
7,6% |
|
|
N° diabetici donne |
27.498 |
45,3% |
|
|
N° diabetici ultimi 12 mesi |
4.534 |
7,5% |
|
|
processo |
registrazione fumo |
54.406 |
89,6% |
|
registrazione BMI |
38.106 |
62,7% |
|
|
registrazione valore HbA1c negli ultimi 15 mesi |
38.141 |
62,8% |
|
|
registrazione PA ultimi 15 mesi |
38.583 |
63,5% |
|
|
registrazione colesterolo ultimi 15 mesi |
32.269 |
53,1% |
|
|
registrazione dati calcolo LDL ultimi 15 mesi |
27.567 |
45,4% |
|
|
registrazione creatinemia ultimi 15 mesi |
27.734 |
45,7% |
|
|
registrazione microalb ultimi 15 mesi |
16.742 |
27,6% |
|
|
registrazione fundus ultimi 24 mesi |
23.046 |
37,9% |
|
|
registrazione ECG ultimi 15 mesi |
19.634 |
32,3% |
|
|
farmaci |
senza farmaci |
20.703 |
34,1% |
|
biguanide sola |
16.395 |
27,0% |
|
|
altri ipoglicemizzanti orali |
5.443 |
9,0% |
|
|
antidiabetici orali associati |
9.707 |
16,0% |
|
|
insulina sola |
4.601 |
7,6% |
|
|
Insulina + Orali |
3.891 |
6,4% |
|
|
Statine |
25.126 |
41,4% |
|
|
risultato |
n. fumatori |
7.565 |
13,9% |
|
BMI 25-30 |
15.648 |
41,1% |
|
|
BMI>30 |
13.334 |
35,0% |
|
|
HbA1c <7% ultimi 15 mesi |
21.932 |
56,8% |
|
|
HbA1c >8% ultimi 15 mesi |
5.507 |
14,4% |
|
|
PA <= 130/80 ultimi 15 mesi |
21.292 |
55,2% |
|
|
PA > 140/90 ultimi 15 mesi |
5.690 |
14,7% |
|
|
LDL <100 ultimi 15 mesi |
14.325 |
52,0% |
|
|
LDL >130 ultimi 15 mesi |
5.476 |
19,9% |
|
|
creatinina >1,4 (M) o >1,3 (F) |
3.356 |
12,1% |
|
|
microalbuminuria >30 mg/dl |
4.216 |
25,2% |
|
|
ACE se microalbum. > 30 |
1.693 |
40,2% |
|
|
con evento CV ultimo anno |
1.853 |
3,1% |
|
Gli indicatori rappresentati sono riferiti ai processi di cura del diabete mellito e hanno l’obiettivo di dare una valutazione dell’appropriatezza clinica dell’outcome “controllo di alcuni indicatori di processo nella persona con diabete mellito di tipo 2”. L’analisi degli indicatori consente di comprendere le criticità di cura e predisporre correzioni mirate all’adeguamento di processo e miglioramento del risultato. L’analisi per indicatori offre inoltre l’opportunità di valutare le performance dei singoli membri del gruppo di professionisti rispetto ai comportamenti medi e a un benchmark atteso.
Nel primo esempio riportato si evidenziano gli indicatori di performance di un medico rispetto a un gruppo omogeneo di professionisti di un network nazionale di ricerca in Medicina Generale (Health Search Database – MMG). Come si può vedere dall’esempio riportato, l’analisi professionale finalizzata alla Clinical Governance costituisce l’infrastruttura e il metodo di valutazione efficace per:
- analizzare e controllare la qualità degli operatori in rapporto alla performance;
- valutare l’appropriatezza delle prestazioni in rapporto agli obiettivi di cura;
- individuare le carenze di processo;
- creare un audit individuale e di gruppo;
- definire gli strumenti per una retribuzione di performance basata sugli outcome clinici.
Ritorna all’indice del capitolo
Conclusioni
Abbiamo la crescente consapevolezza di essere giunti al completamento di un ciclo dell’organizzazione sanitaria del nostro Paese iniziato trent’anni fa. Tale ciclo presuppone oggi aggiustamenti e interventi di razionalizzazione sia sul piano della revisione del modello organizzativo delle cure ospedaliere, sia di una parallela radicale riforma della Medicina Generale. Una riforma del genere si fonda su un’ipotesi di forte integrazione di tutti i servizi e delle funzioni presenti sul territorio in un’ottica evolutiva e finalizzata non alla giustapposizione dei processi esistenti, bensì alla loro radicale revisione in termini gestionali, di modalità erogative, di allocazione delle risorse, di costruzione di soluzioni strutturali. Dobbiamo considerare che i processi di armonizzazione dei servizi sanitari e sociali definiscono al livello più alto il contenitore politico e amministrativo di riferimento. Le Case della Salute, le Società della Salute, i Primary Care Trusts, sono differenze denominative di una comune esigenza di integrazione dei servizi per il territorio non più rimandabile. Nel sistema delle Cure Primarie occorre, quindi, avviare sperimentazioni gestionali che consentano di tarare modellistiche fortemente orientate alle esperienze e alle visioni locali, ma ispirate al principio del lavoro in associazione, alla divisione del lavoro clinico, alla non duplicazione delle funzioni, all’investimento in conto capitale finalizzato a destinare risorse strutturali, tecnologiche e umane di cui la Medicina Generale e le Cure Primarie hanno forte carenza. Le Cure Primarie devono essere in grado di farsi carico di tutti i bisogni e i fabbisogni del territorio, del domicilio e delle persone nella loro condizione comune di esistenza e di lavoro. Un sistema di tal genere fonda il proprio successo su una potente infrastruttura informativa in grado di riconoscere, valutare e premiare l’eccellenza nel raggiungimento degli obiettivi tra gruppi di cura e professionisti diversi all’interno delle unità di cura. Le Cure Primarie evolvono dunque verso un modello che abbandoni la marginalità approssimativa dell’intervento e si doti di tutte le complessità necessarie a garantire in maniera efficace la salute dei cittadini.
Ritorna all’indice del capitolo
Struttura e indice dell’ACN per la Medicina Generale
|
PARTE PRIMA – INQUADRAMENTO GENERALE |
|
|
|
|
|
PARTE SECONDA – DISCIPLINA DEL RAPPORTO CONVENZIONALE DEI MEDICI DI MEDICINA GENERALE |
|
|
|
|
CAPO I PRINCIPI GENERALI |
|
|
CAPO II L’ASSISTENZA PRIMARIA |
|
|
CAPO III LA CONTINUITÀ ASSISTENZIALE |
|
|
CAPO IV LA MEDICINA DEI SERVIZI |
|
|
CAPO V L’EMERGENZA SANITARIA TERRITORIALE |
|
Ritorna all’indice del capitolo
Acronimi
- ACN: Accordo Collettivo Nazionale
- ASL: Azienda Sanitaria Locale
- DRG: Diagnosis Related Group
- MCA: Medico di Continuità Assistenziale
- MMG: Medico di Medicina Generale
- OMS: Organizzazione Mondiale della Sanità (WHO: World Health Organization)
- PDF: Pediatra Di Famiglia
- SISAC: Struttura Interregionale Sanitari Convenzionati
- SSN: Servizio Sanitario Nazionale