Capitolo del Manuale per Operatori di Sanità Pubblica “Governare l’Assistenza Primaria”
Autori: Barbara Mangiacavalli, Beatrice Mazzoleni, Marina Vanzetta, Franca Frazzi
Indice del capitolo:
- Premessa
- L’infermiere
- L’ostetrica/o
- L’assistente sociale
- Lo psicologo
- Il fisioterapista
- Il dietista
- L’educatore
- Gli operatori di supporto
- Conclusioni
- Acronimi
- Bibliografia
- Spazio discussione
Ritorna all’indice del manuale
Premessa
Una sanità sempre meno ospedalocentrica è da molto tempo al centro dei progetti di politica sanitaria che negli anni si sono susseguiti.
La valorizzazione della sanità territoriale attraverso il potenziamento dei servizi già esistenti e la creazione e attivazione di nuovi è un imperativo per tutti i sistemi sanitari che in quest’ottica si trovano quindi a dover investire in risorse e modelli organizzativi capaci di garantire ai cittadini risposte di salute accessibili ed efficaci fuori dagli ospedali.
Ma perché le risposte possano essere tali i modelli organizzativi definiti e implementati o da implementare devono tenere conto delle professionalità in gioco. È pur vero che il sistema delle Cure Primarie deve avere un riferimento importante nei Medici di Medicina Generale (MMG) ma altrettanto rilevante è il ruolo delle altre professionalità proattivamente coinvolte ad agire risposte che considerino la centralità delle persona assistite e dei bisogni manifestati: infermieri, ostetriche, assistenti sociali, psicologi, fisioterapisti, nutrizionisti, educatori, operatori socio-sanitari, ecc.
È peraltro forte l’impulso che i processi di assistenza territoriale hanno ricevuto, nel nostro Paese e in Europa in generale, conseguentemente all’impegno dei diversi sistemi sanitari per fare in modo che i professionisti possano assumere appieno le specifiche responsabilità nel mantenimento della salute e del benessere dei cittadini presi in carico.
Ritorna all’indice del capitolo
L’infermiere
 Le Cure Primarie, in cui a prevalere è il “paradigma dell’iniziativa”, sono il primo livello di risposta alla domanda delle comunità e dei cittadini, di “portare” l’assistenza sanitaria nei luoghi in cui le persone vivono e lavorano e, in questo, gli infermieri sono già impegnati da tempo con la loro presenza sul territorio.
Le Cure Primarie, in cui a prevalere è il “paradigma dell’iniziativa”, sono il primo livello di risposta alla domanda delle comunità e dei cittadini, di “portare” l’assistenza sanitaria nei luoghi in cui le persone vivono e lavorano e, in questo, gli infermieri sono già impegnati da tempo con la loro presenza sul territorio.
Di fatto, con lo sviluppo, l’evoluzione e l’innovazione continue delle scienze infermieristiche non solo relativamente alla specificità delle patologie ma anche e in modo rilevante ai problemi conseguenti per le persone che ne sono affette, l’infermiere è un professionista capace di apportare un contributo peculiare e specifico nei modelli di gestione delle fragilità, delle disabilità e di gestione delle malattie croniche e, in senso più ampio delle Cure Primarie.
Orientati all’intera comunità o a gruppi di pazienti e finalizzati al supporto e al controllo della malattia, gli interventi infermieristici vengono agiti in modo trasversale nei differenti setting assistenziali e con modalità diversificate: assicurando la continuità assistenziale, agendo nel ruolo di “case manager” per la singola persona assistita, attraverso azioni intra o interprofessionali.
 In quest’ottica, l’infermiere è in grado di agire e interagire all’interno dei team socio-sanitari con un proprio know how e una peculiare progettualità. Attraverso percorsi di formazione specifici ha sviluppato competenze tecnico scientifiche, relazionali e educative che gli consentono di porre in essere azioni attinenti:
In quest’ottica, l’infermiere è in grado di agire e interagire all’interno dei team socio-sanitari con un proprio know how e una peculiare progettualità. Attraverso percorsi di formazione specifici ha sviluppato competenze tecnico scientifiche, relazionali e educative che gli consentono di porre in essere azioni attinenti:
- la prevenzione e la promozione della salute;
- l’identificazione, la decodificazione e la valutazione dei bisogni delle persone assistite;
- l’assistenza diretta e la gestione del rischio conseguente alle condizioni che richiedono assistenza complessa e per un lungo periodo;
- l’educazione terapeutica a supporto dell’autoassistenza per il mantenimento dell’autosufficienza e delle abilità residue;
- l’assistenza nella terminalità della vita (cure palliative);
- la comunicazione e l’utilizzo di modalità di lavoro integrate e di partnership;
- l’utilizzo dei dati epidemiologici a supporto delle decisioni proprie e dell’
Ed è proprio in quest’ambito, le Cure Primarie, che la comunità professionale infermieristica si è adoperata, in un passato relativamente recente per attivare la figura dell’infermiere di famiglia (e di comunità) come peraltro previsto dall’Organizzazione Mondiale della Sanità (OMS) ancora nel 1998 con “Salute 21 – La politica di salute per tutti per la Regione Europea dell’OMS”.
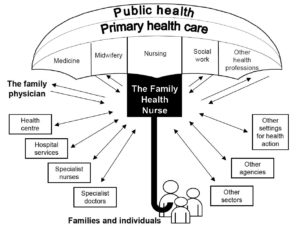
 L’infermiere di famiglia definito dallo stesso OMS, insieme al medico, “il perno della rete dei servizi” agisce il suo ruolo nel contesto del settore sanitario integrato come descritto nell’obiettivo 15 di Salute 21 e sotto l’ombrello della salute pubblica e delle Cure Primarie (Figura 1).
L’infermiere di famiglia definito dallo stesso OMS, insieme al medico, “il perno della rete dei servizi” agisce il suo ruolo nel contesto del settore sanitario integrato come descritto nell’obiettivo 15 di Salute 21 e sotto l’ombrello della salute pubblica e delle Cure Primarie (Figura 1).
Figura 1: Il ruolo dell’infermiere di famiglia (Tratto da The family health nurse – Context, conceptual framework and curriculum).
Nello specifico, aiuta le persone ad adattarsi alla malattia e alla disabilità cronica o nei momenti di stress, trascorrendo buona parte del suo tempo a lavorare a domicilio dei pazienti e con le loro famiglie, dà consigli relativamente agli stili di vita e ai fatti di rischio comportamentali. Concorre a garantire, attraverso la diagnosi precoce, che i problemi di salute delle famiglie siano presi in carico al loro insorgere.
Con le conoscenze di salute pubblica e delle tematiche sociali e le competenze acquisite può collaborare all’identificazione degli effetti dei fattori socioeconomici sulla salute della famiglia e orientarli verso i servizi più idonei. Può facilitare le dimissioni precoci dalle strutture ospedaliere erogando assistenza infermieristica a domicilio e essere il “collegamento” tra la famiglia e il MMG.
Le attività che l’infermiere di famiglia pone in essere, per i gruppi di famiglie, in collaborazione con il MMG sono riconducibili ai seguenti ambiti:
- assistenza diretta;
- continuità assistenziale;
- prevenzione dei fattori di rischio;
- formazione e addestramento all’autocura;
- counselling;
- orientamento all’uso ottimale dei servizi sanitari.
Con il MMG può agire per l’attivazione dei professionisti dell’area sanitaria e sociale laddove per la realizzazione del percorso clinico-assistenziale pianificato per l’assistito sono necessarie competenze diverse e specifiche.
Inoltre, in relazione ai bisogni delle persone assistite prese in carico, ai percorsi clinico-assistenziali implementati e, ai fini della continuità assistenziale, dell’adesione al progetto clinico-assistenziale e della sua personalizzazione, l’infermiere di famiglia può assumere anche la funzione di case manager e, in quanto tale:
- supportare anche la famiglia dell’assistito che versa in condizioni di fragilità/cronicità;
- essere garante dell’attivazione e del mantenimento della rete dei servizi presente sul territorio;
- favorire l’attivazione e l’interazione delle risorse presenti sul territorio;
- facilitare l’accesso ai servizi e l’acquisizione delle informazioni utili ad un corretto e mirato utilizzo.
In questa logica il focus degli interventi assistenziali infermieristici è il ruolo centrale che deve essere assunto dalla persona assistita nella gestione della propria patologia sia acquisendo le abilità utili a gestire (ridurre/migliorare) i problemi correlati alla cronicità, sia attraverso informazioni a sostegno dell’autocura.
Come professionista che tutela la salute dei cittadini negli spazi di vita quotidiana, in tutte le età, agendo le sue competenze cliniche, formative ed educative, opera anche in veste di consulente e coopera con gli altri professionisti sanitari e socio-sanitari e concorre in modo concreto e rilevante a una maggiore efficienza nell’organizzazione, nella presa in carico, nella gestione e nella cura delle persone assistite.
Sono ampiamente documentati, sia da esperienze europee che italiane, i vantaggi di un ricorso estensivo a questa figura professionale per migliorare le cure, gestire al meglio i pazienti cronici, diminuire i ricoveri ospedalieri, accelerare la guarigione, promuovere la prevenzione oltre che contenere la spesa sanitaria, capitolo importante e non trascurabile nel nostro Servizio Sanitario Nazionale (SSN).
In tal senso, il contributo dell’infermiere di famiglia va ben oltre l’aspetto più propriamente clinico, ma si estende anche a quello organizzativo in termini di cambiamento e, in questo, l’infermiere può contribuire significativamente a garantire appropriatezza e modelli di presa in carico efficaci, attraverso ruoli di coordinamento e di gestione dei servizi stessi, per far fronte ai nuovi bisogni delle persone assistite.
Ritorna all’indice del capitolo
L’ostetrica/o
 Nel sistema delle Cure Primarie, l’ostetrica/o può portare un contributo rilevante nella gestione di specifici percorsi assistenziali – o parti di percorsi – come indicato nelle linee di indirizzo del percorso nascita elaborate dal Ministero della Salute o assumendo la responsabilità della definizione, progettazione, gestione di attività di educazione e prevenzione secondaria.
Nel sistema delle Cure Primarie, l’ostetrica/o può portare un contributo rilevante nella gestione di specifici percorsi assistenziali – o parti di percorsi – come indicato nelle linee di indirizzo del percorso nascita elaborate dal Ministero della Salute o assumendo la responsabilità della definizione, progettazione, gestione di attività di educazione e prevenzione secondaria.
Nei nuclei di Cure Primarie è la referente dell’equipe consultoriale e opera nell’ambito della prevenzione, della contraccezione, della procreazione anche attraverso la presa in carico della donna gravida a basso rischio. Agisce competenze in ambito riproduttivo e inerenti l’assistenza e l’educazione, la formazione, l’informazione.
Per quanto attiene il contesto assistenziale esprime le sue peculiarità e specificità:
- nella gestione dei bisogni socio-sanitari e sanitari di donne, coppie e famiglie in tutte le fasi della vita;
- nell’utilizzazione di strumenti standardizzati per l’identificazione precoce dei fattori di rischio di potenziali stati patologici (ostetricia/ginecologia di opportunità e di iniziativa, medicina di genere);
- nella definizione dei criteri per la classificazione del livello di complessità assistenziale in campo ostetrico-ginecologico e neonatale basati sullo stato funzionale cognitivo e di stabilità clinica;
- nell’elaborazione con l’equipe multiprofessionale del percorso clinico-assistenziale della persona assistita (donna, coppia e/o neonato) avvalendosi del sistema informativo al fine di garantirne la tracciabilità;
- nel monitoraggio delle condizioni di stabilità della persona assistita in funzione alla patologia in ambito ostetrico-ginecologico e neonatale;
- nella individuazione di interventi socio-assistenziali sulla base delle interpretazioni relative ai dati clinico-assistenziali e sociali della persona assistita;
- nella gestione in autonomia di problemi specifici di ambito ostetrico-ginecologico e neonatale sulla base di percorsi clinico assistenziali o protocolli condivisi nell’equipe multi professionale;
- collaborando all’attività di sorveglianza e farmaco-vigilanza nelle condizioni croniche identificando gli eventuali segnali di destabilizzazione specifici per patologia ostetrica e ginecologica;
- garantendo supporto-educazione terapeutica alla donna, coppia-famiglia assistite;
- nella definizione e declinazione dell’assistenza domiciliare per una adeguata vigilanza, assistenza e sostegno alla donna, coppia e neonato in carico;
- nell’identificazione di segni e/o segnali di disagio psichico e cognitivo e nell’attivazione di interventi specialistici e della rete del percorso nascita per la donna in epoca peri-gravidica, gravidica e puerperale;
- nell’attivazione della rete dei servizi a supporto e in collaborazione con gli altri profili professionali sanitari e sociali, le comunità, le associazioni di volontariato e gli stakeolders;
- utilizzando l’ecografia e altri strumenti di diagnostica semplice in campo ostetrico-ginecologico, a sostegno dell’esame clinico e dell’attività assistenziale;
- nel riconoscimento delle condizioni potenzialmente patologiche e nell’attivazione delle prime procedure di sicurezza;
- garantendo la presa in carico della persona assistita e della famiglia in condizione di fragilità e/o con disagio psico-sociale in generale, agendo con particolare attenzione nel percorso gravidanza puerperio e menopausa.
- declinando un’assistenza ostetrica centrata sui problemi di salute e sulle necessità della persona assistita e/o della famiglia in relazione all’età, al grado di autonomia, alla necessità di mantenere e sviluppare legami affettivi e sociali per svolgere una funzione di accoglienza e di filtro rispetto alle richieste della persona assistita orientandola verso i servizi territoriali (casa della salute-consultori) e verso gli operatori adeguati al bisogno di salute espresso;
- favorendo l’applicazione delle raccomandazioni di buone pratiche nella gestione complessiva della persona assistita e degli schemi terapeutico-assistenziali individuati;
- collaborando alla gestione del processo di prevenzione, programmazione diagnostica e d’intervento per il rischio infettivo nella persona assistita;
- nella gestione del processo assistenziale ostetrico-ginecologico-neonatale nell’ambito della continuità assistenziale, della domiciliari età, nei Punti Unici d’Accesso (PUA) e nei Distretti Socio-Sanitari;
- nell’applicazione dei processi assistenziali nei contesti di comunità e nella gestire del bilancio di salute della donna, della gestante e del neonato assistiti sulla base di protocolli condivisi;
- nella gestione, in collaborazione con altri professionisti, di programmi di screening per le popolazioni a rischio;
- garantendo e attuando l’assistenza ostetrica nello screening di 1°,2°e 3° livello per la prevenzione dei tumori della sfera genitale e riproduttiva;
- nell’organizzazione di campagne vaccinali (esempio HPV – ed anti-Rubeo) in particolar modo orientate alla salute sessuale e di genere;
- nell’organizzazione di programmi di sorveglianza, prevenzione e di controllo delle infezioni in ambiente ospedaliero e/o comunità, orientati sia agli utenti che agli operatori;
- garantendo assistenza alla donna in tutte le fasi della vita riproduttiva: fase pre-puberale, puberale, pre-concezionale gravidanza, post-partum, puerperio, età fertile, menopausa/climaterio;
- garantendo l’ADIGO (Assistenza domiciliare integrata ginecologica neonatale/ostetrica);
- gestendo la terapia su protocolli concordati e collaborando all’attività di sorveglianza e farmacovigilanza nelle condizioni acute attraverso l’identificazione degli eventuali segni di destabilizzazioni specifici per ogni patologia.
Nel contesto educativo, formativo e dell’informazione, invece, il contributo dell’ostetrica si sostanzia con:
- la promozione del processo educativo in area ostetrico-ginecologica-neonatale;
- la realizzazione, in collaborazione con gli insegnanti delle scuole, di specifici programmi di educazione sessuale rivolti agli studenti e ai genitori per il controllo dei fattori di rischio in rapporto alle fasce d’età ed alla differenza di genere;
- la realizzazione di momenti formativi inerenti la medicina di genere rivolti al personale socio-sanitario;
- l’educazione della persona assistita e della sua famiglia a corrette abitudini di vita, tenendo conto della loro rappresentazione della malattie e delle differenze comportamentali legate alla cultura di appartenenza, con particolare riferimento alla prevenzione delle MGF (Mutilazioni Genitali Femminili);
- l’attivazione di interventi educativi alla gravida lavoratrice rispetto alle tutele normative previste, inclusa la sicurezza dei luoghi di lavoro;
- l’attivazione di interventi educativi rivolti al personale socio-sanitario rispetto a problematiche inerenti la promozione, la prevenzione e l’educazione sanitaria;
- l’attivazione di percorsi assistenziali secondo il modello della continuità delle cure alla donna, alla coppia, al neonato, alla famiglia;
- l’attivazione una rete multidisciplinare, multi professionale di professionisti da consultare quando è opportuno, al fine di garantire alla donna e alla coppia un’assistenza integrata;
- la realizzazione di interventi educativi su corretti stili di vita (es fumo e alcol) ed alimentari in particolare rivolti alle donne, coppie e famiglie;
- l’implementazione di indagini sulla salute della popolazione utilizzando metodi e strumenti di ricerca idonei.
L’assistenza ostetrica, con interventi appropriati, sistematici e coerenti, garantisce quindi un percorso di continuità alla donna in tutte le fasi della vita e al suo bambino.
Ritorna all’indice del capitolo
L’assistente sociale
 L’assistente sociale è il professionista dell’area sociale che opera con autonomia tecnico-professionale e di giudizio in tutte le fasi dell’intervento per la prevenzione, il sostegno e il recupero di persone, famiglie, gruppi e comunità; svolge funzioni di gestione, concorre all’organizzazione e alla programmazione di servizi dedicati e può esercitare attività di coordinamento e di direzione dei servizi sociali.
L’assistente sociale è il professionista dell’area sociale che opera con autonomia tecnico-professionale e di giudizio in tutte le fasi dell’intervento per la prevenzione, il sostegno e il recupero di persone, famiglie, gruppi e comunità; svolge funzioni di gestione, concorre all’organizzazione e alla programmazione di servizi dedicati e può esercitare attività di coordinamento e di direzione dei servizi sociali.
Gli assistenti sociali possono operare in diversi contesti che, nell’ambito delle Cure Primarie, si distinguono in due realtà specifiche: Ospedale (Strutture Ospedaliere e Aziende Sanitarie) e Pubbliche Amministrazioni (Enti Locali/Comuni). Nella loro attività si trovano ad agire in situazioni di complessità e di profondi cambiamenti.
La recente riforma sanitaria, infatti, apre scenari di rapido mutamento, che condizionano le scelte professionali ed il rapporto con le altre figure, in una prospettiva etica che deve sempre più orientare verso “responsabilità condivise”.
Il servizio sociale stimola condizioni organizzative per la rete dei servizi per sostenere e realizzare la presa in carico condivisa tra i professionisti, integrandosi con il territorio e le risorse delle diverse comunità di riferimento.
In questa realtà l’assistente sociale può svolgere anche funzione di case management con competenze decisionali e di definizione del progetto di continuità di cura.
Storicamente gli assistenti sociali in sanità generano sinergie operative tra area sanitaria e sociale per raggiungere l’obiettivo “salute” quale benessere globale, lavorando in stretta collaborazione con i referenti degli enti locali.
In alcune situazioni, questi operatori del sociale, svolgono attività di consulenza inter professionale, di vera e propria collaborazione tecnica su casi multiproblematici, realizzando tavoli tecnici di consultazione e sottoscrizione di protocolli operativi fra servizi.
Nello specifico l’assistente sociale:
- mette in rete tutte le risorse presenti sul territorio, al fine di garantire interventi integrati e sinergici, svolgendo anche “un ruolo di regia” dei processi in ambito sanitario e socio sanitario;
- promuove strategie di razionalizzazione ed integrazione fra il sistema sanitario e sociale, in un’ottica di raccordo, tra le istituzioni, gli organismi del terzo settore ed il volontariato, in conformità agli obiettivi di integrazione;
- attiva e promuove le reti di sostegno per favorire sia i processi d’integrazione istituzionale (ospedale, ente pubblico, comuni, azienda sanitaria locale), sia extra istituzionale (privato sociale convenzionato/accreditato e terzo settore);
- supporta le persone ed il nucleo d’appartenenza con uno sguardo alla globalità, considerando le problematiche sociali, culturali, economiche e di salute attivando ogni risorsa utile, in riferimento al concetto di empowerment.
Negli anni gli assistenti sociali dedicati alla continuità assistenziale hanno sviluppato nuove competenze e professionalità ridefinendo il proprio ruolo, le proprie responsabilità all’interno di nuovi scenari rivedendo e aggiornando funzioni e assetti organizzativi nella presa in carico delle cronicità e delle fragilità.
Nell’ambito del mandato sociale, questo professionista ha sviluppato il proprio lavoro nel rispetto dei principi, dei valori e degli obiettivi della propria specificità professionale.
Per l’assistente sociale l’integrazione fra le richieste dell’Ente, le aspettative/bisogni dell’utenza ed i propri irrinunciabili principi e valori richiede uno sforzo continuo nella professione, che si realizza solo a condizione di tenere presenti e conoscere a fondo gli orientamenti delle leggi nazionali e regionali, che istituiscono e regolano i servizi e gli interventi socio-assistenziali, calandoli nel proprio contesto istituzionale e socio-culturale, e di approfondire continuamente lo studio del territorio nel quale si opera evidenziandone sia i bisogni che le risorse, per capire quali siano i problemi emergenti e i servizi necessari per affrontarli e risolverli, rispettando l’autodeterminazione della persona e riconoscendo a ciascuno la sua unicità.
Ritorna all’indice del capitolo
Lo psicologo
 Nelle Cure Primarie il contributo dello psicologo è rilevante e irrinunciabile per la gestione efficace a livello territoriale del disagio psichico: finalità della sua presenza è il miglioramento degli outcomes clinici, della soddisfazione della persona assistita e, infine, la riduzione dei costi.
Nelle Cure Primarie il contributo dello psicologo è rilevante e irrinunciabile per la gestione efficace a livello territoriale del disagio psichico: finalità della sua presenza è il miglioramento degli outcomes clinici, della soddisfazione della persona assistita e, infine, la riduzione dei costi.
Spesso sono i MMG e/o altri operatori sanitari la prima interfaccia relativamente a disturbi di tipo psicologico: professionisti, per le loro specificità e peculiarità, non necessariamente preparati ad approcciare problemi di persone che presentano un disagio psicologico e necessitano quindi di una “lettura” e di una “cura” mirata dello stesso.
Nel team delle Cure Primarie lo psicologo ha dunque una duplice funzione: supporto alla persona con disagio psicologico, rinforzo della motivazione del paziente a prendersi cura di sé. I suoi interventi si caratterizzano come attività specialistica, all’interno di un servizio territoriale che richiede competenze specifiche per bisogni di salute mentale specifici. Tale attività è finalizzata a fornire alla persona una visione più realistica di sé, delle risorse personali, dell’ambiente circostante, della modalità di gestione dei rapporti interpersonali e utilizza gli strumenti della consulenza, della valutazione psicodiagnostica, del sostegno, della psicoterapia breve-focale.
Le competenze dello psicologo nelle Cure Primarie, integrate con le competenze mediche (MMG/PDF), sono fondamentali anche nella casistica relativa all’età evolutiva ai fini dell’individuazione tempestiva dei casi e della definizione dei progetti di trattamento. Nello specifico l’attivazione dello psicologo da parte del MMG (o pediatra di famiglia) è utile a motivare i genitori a richiedere e accettare l’intervento per il figlio. Un intervento psicologico mirato è tanto più efficace quanto più è tempestivo e questo, soprattutto nell’età evolutiva, per la possibilità di cambiamento e per la grande dinamicità che la connotano.
Inoltre, la presenza dello psicologo nel team è un utile supporto ad una buona ed efficace integrazione del lavoro potenziando la motivazione al lavoro di gruppo allo scopo di migliorare le strategie condivise e finalizzate alla cura delle persone.
Ritorna all’indice del capitolo
Il fisioterapista
 Il fisioterapista è parte del team assistenziale nelle strutture residenziali e a domicilio: il suo specifico mandato è favorire e orientare il recupero funzionale delle disabilità motorie, psicomotorie e cognitive. Svolge in autonomia o in collaborazione con altre figure sanitarie interventi di prevenzione, cura e riabilitazione nelle aree della motricità, funzioni corticali superiori e viscerale.
Il fisioterapista è parte del team assistenziale nelle strutture residenziali e a domicilio: il suo specifico mandato è favorire e orientare il recupero funzionale delle disabilità motorie, psicomotorie e cognitive. Svolge in autonomia o in collaborazione con altre figure sanitarie interventi di prevenzione, cura e riabilitazione nelle aree della motricità, funzioni corticali superiori e viscerale.
Il suo contributo non si sostanzia solo nella gestione del singolo caso con la definizione, la valutazione, l’attuazione e la verifica del programma riabilitativo – parte del Piano Assistenziale Individuale (PAI) – ma anche nella gestione di problematicità di carattere generale delle strutture e degli operatori in quanto punto di riferimento per interventi formativi – educativi indirizzati:
- alla riduzione dell’impiego di presidi con effetto contenitivo;
- all’identificazione e alla diffusione di pratiche assistenziali ergonomicamente adeguate;
- all’uso appropriato degli ausili;
- alla gestione dei programmi di variazione posturale;
- all’orientamento nell’ottica riabilitativa delle attività assistenziali.
Ancora, può avere un ruolo determinante nella gestione degli ausili in senso più generale collaborando con i servizi dedicati agli acquisti per la personalizzazione in relazione alle caratteristiche e ai bisogni specifici delle persone assistite, l’addestramento mirato a favore di una efficacia e appropriatezza di impiego.
Ritorna all’indice del capitolo
Il dietista
 È peculiarità del dietista la corretta applicazione dell’alimentazione e della nutrizione anche in termini educativi. È a questo professionista che fa capo l’organizzazione e il coordinamento delle attività inerenti la dietetica e l’alimentazione.
È peculiarità del dietista la corretta applicazione dell’alimentazione e della nutrizione anche in termini educativi. È a questo professionista che fa capo l’organizzazione e il coordinamento delle attività inerenti la dietetica e l’alimentazione.
Elabora, formula e favorisce l’adesione al regime dietetico prescritto dal MMG o dallo specialista considerando i bisogni e le caratteristiche della persona assistita, oltre che l’accettabilità della dieta da parte della stessa. Collabora inoltre con altre figure al trattamento multidisciplinare dei disturbi del comportamento alimentare.
Ritorna all’indice del capitolo
L’educatore
 L’apporto dell’educatore si concretizza, nell’ambito di progetti terapeutici elaborati dal team multidisciplinare, con l’attuazione di programmi educativi e riabilitativi orientati allo sviluppo equilibrato della personalità in un contesto di partecipazione e recupero alla vita quotidiana e con la collaborazione all’inserimento e reinserimento psico-sociale delle persone in difficoltà.
L’apporto dell’educatore si concretizza, nell’ambito di progetti terapeutici elaborati dal team multidisciplinare, con l’attuazione di programmi educativi e riabilitativi orientati allo sviluppo equilibrato della personalità in un contesto di partecipazione e recupero alla vita quotidiana e con la collaborazione all’inserimento e reinserimento psico-sociale delle persone in difficoltà.
Ritorna all’indice del capitolo
Gli operatori di supporto
 L’Operatore Socio Sanitario (OSS) è figura che svolge attività indirizzate a soddisfare i bisogni primari della persona, nell’ambito delle proprie aree di competenza, e a favorirne il benessere e l’autonomia.
L’Operatore Socio Sanitario (OSS) è figura che svolge attività indirizzate a soddisfare i bisogni primari della persona, nell’ambito delle proprie aree di competenza, e a favorirne il benessere e l’autonomia.
Nello specifico le attività effettuate da questo operatore riguardano l’assistenza diretta, l’aiuto domestico–alberghiero e il supporto gestionale e organizzativo. Agisce in collaborazione con gli altri operatori professionali preposti all’assistenza sanitaria (infermiere e ostetrica) e sociale (assistente sociale) attuando compiti e attività affidate secondo il criterio dell’attribuzione.
Ritorna all’indice del capitolo
Conclusioni
All’interno del team, la coesione e la collaborazione devono essere ottimizzate e molto forti per poter promuovere un’integrazione vera e capace di convergere le peculiarità e le specificità di ciascuna figura a vantaggio di risposte efficaci e personalizzate ai bisogni manifestati dalle persone assistite.
Elevato quindi deve essere l’impegno da parte del team nella individuazione e nell’adozione di modalità di erogazione delle cure imprescindibilmente basate sulla sistematicità dei rapporti con le persone assistite e le loro aspettative in termini di salute ma, anche, sulla multiprofessionalità, sull’interazione delle diverse figure, sull’integrazione dei processi e sulla continuità.
Questo presuppone una preparazione e una progettazione oltre che una riconfigurazione dell’organizzazione dei servizi socio-sanitari e una ridefinizione delle relazioni professionali per decentrare in modo mirato e personalizzato il follow up, la gestione delle criticità e delle fragilità in generale delle persone prese in carico.
Ritorna all’indice del capitolo
Acronimi
- ADIGO: Assistenza Domiciliare Integrata Ginecologica Neonatale/Ostetrica
- DM: Decreto Ministeriale
- MMG: Medico di Medicina Generale
- OMS: Organizzazione Mondiale della Sanità (WHO: World Health Organization)
- OSS: Operatore Socio Sanitario
- PAI: Piano Assistenziale Individuale
- PDF: Pediatra Di Famiglia
- PUA: Punti Unici d’Accesso
- SSN: Servizio Sanitario Nazionale
Ritorna all’indice del capitolo
Bibliografia
- Documento EUR/00/5019309/13, Ufficio Regionale OMS per l’Europa “The family health nurse – Context, conceptual framework and curriculum”, Copenaghen, Gennaio 2000.
- DM 14 settembre 1994, n 739. “Regolamento concernente l’individuazione della figura e del relativo profilo professionale dell’infermiere”.
- DM 14 settembre 1994, n 740 “Regolamento concernente l’individuazione della figura e del relativo profilo professionale dell’ostetrica”.
- DM 14 settembre 1994, n 741 “Regolamento concernente l’individuazione della figura e del relativo profilo professionale del fisioterapista”.
- DM 14 settembre 1994, n 744 “Regolamento concernente l’individuazione della figura e del relativo profilo professionale del dietista”.
- DM 8 ottobre 1998, n. 520, “Regolamento recante norme per l¹individuazione della figura e del relativo profilo professionale dell’educatore professionale”.
- Legge 10 agosto 2000, n. 251, “Disciplina delle professioni sanitarie infermieristiche, tecniche, della riabilitazione, della prevenzione nonché della professione ostetrica”.
- Legge 26 febbraio 1999, n. 42, “Disposizioni in materia di professioni sanitarie”.
- Legge 1 febbraio 2006, n. 43, “Disposizioni in materia di professioni sanitarie infermieristiche, ostetrica, riabilitative, tecnico-sanitarie e della prevenzione e delega al Governo per l’istituzione dei relativi ordini professionali”
- Legge n. 84 del 23/03/1993, “Ordinamento della professione di assistente sociale e istituzione dell’albo professionale”.
- Legge 18 febbraio 1989, n. 56 “Ordinamento della professione di psicologo”
- Provvedimento Conferenza Stato Regione, “Accordo tra il Ministero della Sanità, il Ministero della Solidarietà Sociale, le Regioni e le Provincie autonome di Trento e Bolzano, per l’individuazione della figura e del relativo profilo professionale dell’operatore socio-sanitario per la definizione dell’ordinamento didattico dei corsi di formazione”.